脳神経外科診療案内
こんな症状を診察します
Contents of medical treatment
脳神経外科ではこんな症状を診察、検査、治療します
めまい
-
めまいには、眼の前がぐるぐる回転し立っていられなくなる感覚の「回転性めまい」、頭がふわふわと宙に浮いている感覚の「浮動性めまい」、気を失いそうな感覚の「失神性めまい」、体の平衡感覚がなく動揺するような「動揺性めまい」などがあります。どの種類がどの原因というふうに確実に分けることはできません。
めまいを起こす原因によって症状が異なります。
- 内耳が原因のめまい(末梢性めまい):良性発作性頭位めまい症、前庭神経炎、メニエール病、突発性難聴、慢性中耳炎、加齢性聴力低下など
- 脳、脊髄脊椎が原因のめまい(中枢性めまい):脳幹梗塞、小脳梗塞、椎骨脳底動脈血流不全症、脳腫瘍(聴神経腫瘍、髄膜腫など)脊髄小脳変性症、頚椎症性脊髄症、変形性頚椎症、神経変性疾患など
- 心臓などの不整脈、血圧低下、貧血などの内科的な問題、高血圧症、起立性低血圧、甲状腺疾患、低血糖などの内分泌障害
- 精神的ストレス、寝不足、加齢、不安神経症などからくる自律神経失調症、うつ状態、パニック障害
もっともよくあるのは①の良性発作性頭位めまい症です。誰でも突然発症し、ぐるぐる回り船酔いのようなに嘔気、嘔吐を伴うこともあります。意識が失われることはありません。しかし同じような回転性のめまいでも小さな脳梗塞の発症であることがあります。特に高血圧など生活習慣病のある方や放置している方に起こりえます。回転性めまいにしゃべりにくい、顔や手足がしびれる、などといった症状が合併している場合は、脳血流障害、脳梗塞の可能性があります。聴神経腫瘍といった脳腫瘍が見つかることもあります。気になったら速やかに受診し検査、診察を受けることが勧められます。当院ではめまい症に対しては、まず危険なめまいの可能性を考慮しMRI検査を行います。危険なめまいが否定されれば、疾患と症状に応じて、生活指導、投薬、経過観察を行っていきます。
手足が動かしにくい・歩きにくい
-
片側の手足が急に動かしにくい、しびれると言った場合は脳卒中の可能性を一番に考えます。急に片側の手足が動かしにくくなった(リンク) を参照
以前から少しずつ、といった進行では、まず脳の病気の否定、脳から続く脊髄の検査が必要です。
脳からくる疾患で歩きにくい、一歩が出にくい、歩幅を取ってヨチヨチ歩く等の症状では、特発性正常圧水頭症という病気があります。歩行障害に以外に、認知機能低下、尿失禁といった3主徴があります。この病気はシャント術という手術で治療が可能な病気です。手術適応があるのか、効果はどの程度みこめるかなどは、脳神経外科のある専門病院への検査入院で評価します。
また脳から手足に命令を送っていく重要な神経が頚髄です。頚髄は頚椎という骨に囲まれています。頭蓋骨と違って頚椎は7つの骨でできており上下で関節、靱帯でつながっており可動性があります。重たい脳を含んだ頭蓋骨を支えます。この頚椎は加齢とともに変性が進み変形性頚椎症と言います。骨棘という骨のトゲのようなものができ自ら変性で弱くなった部分を支えようとします。変形性頚椎症が進みこの変化で、頚髄や、頚髄から枝分かれした頚神経の根元(神経根)圧迫するようになります。これを頚椎症性脊髄症といいます。頚髄が圧迫されれば、手足へ影響が出ます。圧迫のされ方は人それぞれで、右手足だけに症状がある人もいれば、両手だけ、または両足だけ、左手だけというパターンもあります。
歩行障害に限ると腰椎疾患は頻度が高い疾患です。腰椎の場合、両手の症状は出ません。腰部脊柱管狭窄症という病気では、両側、片側の臀部から足のしびれ、痛み、歩行すると足がしびれ痛くなって歩けなくなる、休むと治るといった症状がでます。腰椎椎間板ヘルニアの場合、片側の運動障害、しびれ、痛みの原因になりますが、歩きにくいと行った主訴で来られる方もいます。
まず診察にて症状を評価した後、脳、脊髄について、必要なMRI検査を行います。同時に全ての脳、脊髄を見ることはできません。訴えの中心と重要度から順序を決めて検査を進めます。- 手足の運動障害・歩行障害の原因となる病気
-
- 脳
-
特発性正常圧水頭症・脳腫瘍・脳梗塞・認知症・脳卒中後遺症・頭部外傷後遺症・キアリー奇形、など
- 脊髄脊椎疾患
-
頚椎症性脊髄症、発育性頸部脊柱管狭窄症、後縦靱帯骨化症、黄色靱帯骨化症、脊髄空洞症、腰部脊柱管狭窄症、腰椎椎間板ヘルニア、腰椎先天奇形、脊髄血管障害など
- 神経変性疾患・末梢神経障害
-
筋萎縮性側索硬化症、脊髄小脳変性症、多発神経障害など
首が痛い
-
多くはいわゆるコリ、寝違え、姿勢からくる痛みが多いです。慢性的な痛みでは頚椎症、脊柱管狭窄症などの初期症状で痛みを起こしていることもあります。頚部痛に加えて、手や足に痛みが走る、手足がしびれる、動かしにくい、歩きにくいなどの症状がある場合は頚椎症性脊髄症や椎間板ヘルニアにより早期の治療が望ましいこともあります。
中には、急性脳血管障害による痛みで重大な疾患であることがあります。特に、外傷などの誘因がないのに急に痛みが出た場合、頚部や後頭部にかけて痛みが走った、痛みが治らない、嘔気を伴うような場合は、くも膜下出血、椎骨動脈解離などの可能性があります。頚部痛だけと軽い場合、検査のできない医療機関では発見が遅れることがあります。これらは発症の仕方が様々で、初期症状は痛みだけで問題なくても、その後意識障害や神経麻痺などを起こすこともあります。また発熱を伴う、頭痛を伴うでは髄膜炎、起き上がると頚部痛、頭痛があるなどでは低髄液圧症候群なども考えられます。初期症状に気づいた場合は速やかに受診してください。- 慢性疾患
-
頚肩腕症候群、頚椎捻挫、肩関節周囲炎
変形性頚椎症、頚椎症性脊髄症、頚部脊柱管狭窄症、頚椎椎間板ヘルニア、低髄液圧症候群など
炎症性疾患、髄膜炎など - 急性疾患
-
椎骨動脈解離、内頚動脈解離、脳動脈瘤破裂や血管奇形破裂によるくも膜下出血、頚椎椎間板ヘルニア急性増悪、頚髄損傷など
顔や歯茎が痛い
-
歯茎の炎症による痛みは三叉神経の末梢、いわゆる歯槽神経の痛みです。通常先に歯科を受診されることが多いと思います。しかし歯科で異常がないのに、顔の特定の部分(鼻翼の横、上や下の歯茎、おでこ)などに激痛が走る痛みでは、三叉神経痛の可能性があります。これらは歯磨き、うがい、食事、飲み込みなど、特定の動きで誘発される痛みであることが多いです。耐えられる軽い痛みから、激痛が繰り返され食事もできないケースもあります。思い当たる症状があれば、一度受診をお勧めします。MRI検査では原因となり得る三叉神経と血管の関係を調べます。また稀に脳腫瘍による痛みのこともあります。
診断が付けばまずはカルバマゼピンというお薬を少量から始めます。投薬効果がなかったり、初めから激痛が辛く生活の質が低下している場合などは手術加療(MVD: 神経血管減圧術)をお勧めします。院長はこれまで多くのMVD手術を行い、さらにアメリカ留学中は福島孝徳先生の元でも多くの手術症例の研鑚を行って参りました。- 考えられる疾患
-
三叉神経痛(微小血管神経圧迫症候群)
歯科領域の炎症
耳鼻咽喉科の疾患、炎症
顔面外傷後 など
顔面がけいれんする
-
顔面の痙攣(けいれん)には、まぶたの小さな痙攣(眼部ミオキニア)、両側性の眼瞼痙攣、片側の顔がピクピクする片側顔面けいれん、発作性に顔面の筋肉が動くミオクローヌスなどが考えられます。てんかんによる発作のこともあります。
この内、片側顔面けいれんは脳の中で脳血管と顔面神経の接触により起こるものです。治療としては、様子観察、ボトックス治療、手術治療の3つになります。手術治療は根治術となります。顔面けいれん自体は生命に関わる疾患ではありませんので、ご本人の生活の質の障害度によって治療方針を相談しながら進めていきます。初期はボトックス治療を選ばれても、ご高齢や手術リスクを除いてボトックス治療を長期に繰り返すことはお勧めしません。初めから顔面けいれんが辛く生活の質が低下している場合などは手術加療(MVD: 神経血管減圧術)をお勧めします。院長はこれまで多くのMVD手術を行い、さらにアメリカ留学中は福島孝徳先生の元でも多くの手術症例の研鑚を行って参りました。- 考えられる疾患
-
片側顔面けいれん(微小血管神経圧迫症候群)
眼瞼けいれん(両側の眼の周りの筋肉が不随意にけいれん)
眼部ミオキニア(まぶたの外側などの小さなけいれん)
顔面ミオクローヌス発作
腰が痛い
-
腰痛は男性の症状の訴えの中で最も多い症状です。腰痛は①腰椎(骨)、筋肉、椎間板の障害、②内臓、血管の病気、③心因性、が挙げられます。特に①は加齢や筋肉量の低下、長年の姿勢や無理な動きなどが原因になります。
腰痛は整形外科を受診されることが多く、脳神経外科では腰痛は見れないことも多いです。腰部脊柱管狭窄症、腰椎椎間板ヘルニアを伴う腰痛は足のしびれや運動障害、痛みを伴うもので、このような主訴は脳神経外科にも来院されます。結果的に足の痛み、しびれ、歩きにくさの原因は腰椎疾患から来る症状だったとわかることも珍しくありません。
中には間欠性跛行という症状を合併して5分と連続で歩けないといった症状を持つ人もおられます。この場合、手術治療で症状が改善できます。
当院では腰痛が、神経障害を合併する物なのか、筋肉や骨に由来するもので神経に異常がないのかを検査で確認していきます。 様子がおかしい・性格が変わった
-
これらの症状は急に変わればすぐにおかしいと気づいて病院を受診するのに、少しずつの変化だと気づかれにくく、ましてご本人の自覚がないことが多いので受診が遅れがちです。
認知症によるものなのか、別の病気による影響なのかは受診して調べる必要があります。
ご高齢の方で比較的あるのが、慢性硬膜下血腫・脳腫瘍です。
慢性硬膜下血腫は数ヶ月前の頭部外傷が原因であり外傷性です。頭部外傷は軽度で受診しなかったり受診しても検査で異常がない場合も多いです。中には外傷を覚えていない程度のケースもあります。加齢性には頭蓋骨と脳の表面に空間ができてきてこの部位に少量の血腫が小血管を含んだ膜を作りながら血腫が成長し大きくなり少しずつ脳を圧迫して起こります。この慢性硬膜下血腫は手術で治ります。手術は必要ですが、30分程度の部分麻酔で可能な手術です。速やかに診断、治療を行う必要があります。
脳腫瘍は、肺、胃、大腸などよく聞く腫瘍に比べると頻度は少なく、特に脳原発腫瘍は一般的には初めから心配する病気ではありません。しかし高齢者にあるのが転移性脳腫瘍です。転移ですので悪性ですし大きくなるのも比較的早いです。この場合は早期に診断し原発巣の検索と治療も必要です。
脳腫瘍はMRI検査での診断の得意な部分です。確率は少なくても、動かしにくい、しびれる、話しにくい、様子がおかしい、性格が変わったなどは、脳卒中と脳腫瘍でないことの確認は必要になります。少しでも心配や不安な症状がありましたら速やかに受診されることをお勧めします。自分の自覚層状に対して医師と相談し検査で異常がないと確認できるだけで大きな安心を獲得できますし、重要な診察と考えます。 物が二重に見える
-
通常は右眼と左眼は協調して動くため物は二重には見えません。しかし片目をふさいでみると一つなのに、両眼で見ると二重に見えることを複視といいます。
眼球そのものの問題、眼球を動かす筋肉を動かす神経の問題が考えられます。
多くは先に眼科を受診されることが多いと思います。眼科的にすぐに異常が見つからない場合、脳神経外科での診察、MRI検査が必要になります。眼球を動かす神経は、動眼神経、滑車神経、外転神経の3つです。脳幹部からでた神経が頭蓋底の脳の隙間を通過して眼球に向かいます。この経路で神経が血管や腫瘍などで圧迫を受けると神経の不全麻痺をおこし複視を起こします。
- 複視の原因となる病気
-
脳動脈瘤(内頚動脈瘤)・脳腫瘍・脳幹梗塞・脳卒中後遺症
重症筋無力症・甲状腺眼症・糖尿病・高血圧証・動脈硬化 など
眼科で明らかな異常がない場合は脳神経系を調べるためにMRI検査が必要になります。特に急にまぶたが下がり、下がったまぶたを手で開けると物が二重に見える、などどいった症状は動眼神経麻痺を発症しており、脳動脈瘤の切迫破裂が疑われます。自分での判断は難しいですがこの場合はすぐに受診が必要です。眼科からのご紹介が多い内容ですが、気になる場合は早めの受診、MRI検査を受けることをお勧めします。
手足がふるえる
-
寒さや緊張でふるえることは誰でも起こりえます。しかし、字を書こうとするとふるえて書けない、湯飲みに入ったお茶を持つとふるえてしまいこぼしてやけどをするので持てない、携帯が手のふるえで旨く使えないなどの症状は、生活の質を大きく落とします。これらの症状を振戦と言います。自分でコントロールできず勝手にふるえてしまうため動作が困難になります。小さな震えから大きな震えまで様々です。安静時なのか、動作をしようとしてふるえるのか、によっても変わります。これらの症状は、脳に加齢性変化以外の明らかな異常がないことがほとんどです。
振戦には安静時振戦と動作時振戦があります。
安静時振戦は体はじっとしているので両手が小刻みに動いてしまう状態で、パーキンソン病の一つの症状です。パーキンソン病の場合、他にも様々な症状が合併するため、パーキンソン病としての投薬を行っていきます。
動作時振戦は、特に脳に原因のない、症候性てんかんによる痙攣ではない場合は、本態性振戦がもっとも多いものです。本態性振戦に対しては投薬はあります。完全に止めることはできなくても少しずつましになることを目指します。内服には抗てんかん薬を使うこともあります。どうしても振戦が仕事に差し支えるような場合は集束超音波治療という特殊な治療が可能なこともあります。
何らなの自覚症状がありましたら速やかな受診をお勧めします。 ろれつが回らない
-
飲酒で酔ってしまったときや緊張していた等でのしゃべりにくさ、生まれつきや性格的な吃音やどもり、旨く話せないなどは心配ありません。ここでいう話しづらさは、急に言葉が出ない、話せない、ろれつが回らない、数ヶ月前まで普通であった会話がおかしい、などの症状です。
- 受診が必要な症状
-
急にろれつが回らなくなった
言葉が出ない
話せるのだが会話がちぐはぐで質問に答えられない
顔がゆがみ左右差がある
顔面の感覚が左右で違う
舌が突き出すとどちらかに曲がっている
これらは急性の場合は、脳梗塞、脳出血の可能性があり、至急でMRI検査が必要です。また数日前や数ヶ月前から起こっているケースでは脳腫瘍、脳梗塞亜急性期などの可能性もあります。いずれも入院を含め、治療が必要な状態です。
脳MRI検査で異常がなくても構音障害の原因となるケースとして、神経変性疾患、心因性の発作、精神疾患、てんかん発作 等があります。
神経変性疾患には、多発性硬化症、筋萎縮性側索硬化症(ALS)多系統萎縮症、など様々なものがあります。いずれもより専門的な治療が必要になり関連施設含め治療可能な病院へ紹介することになります。症状が出たら早めの受診が必要です。
特に一過性脳虚血発作という脳梗塞の手前の状態では、むしろ脳梗塞として同様の入院治療の開始により進行性悪化や再発を予防します。脳血管の根元である頚動脈狭窄症などが見つかることもあります。またこれをきっかけに高血圧症、脂質異常症(高脂血症)、糖尿病などの生活習慣病が見つかることがあります。同時に治療を開始していく必要があります。脳梗塞、脳出血などの脳卒中は発症させない予防が一番であり、発症しても後遺症を最小限にととめ再発させないことが治療の中心になります。少しでも不安な症状がありましたら速やかな受診をお勧めします。 急に片側の手足が動かしにくくなった
-
突然片側が動かしにくい、動かせないなどはやはり一番に脳卒中を疑います。脳梗塞では頭痛は合併しないことがほとんどです。右側の脳の障害で左手足に自覚症状が出ます。右利きの人の多くは左大脳が言語脳であり、左の脳の障害では右手足の麻痺、失語症という症状が出ます。重症では突然の意識障害で倒れる状態ですぐに救急車を呼ぶ必要があります。夜間でも救急病院へ救急車で行ってよい状態です。クリニックへ受診しようと思う場合は症状が軽いときと思われます。いずれも速やかな受診が望まれます。
- 受診が必要な症状
-
急に片側の手足が動かしにくくなった
急にろれつが回らなくなった
言葉が出ない
話せるのだが会話がちぐはぐで質問に答えられない
顔がゆがみ左右差がある
顔面の感覚が左右で違う
舌が突き出すとどちらかに曲がっている
これらは脳梗塞、脳出血の可能性があり、至急でMRI検査が必要です。また数日前や数ヶ月前から起こっているケースでは脳腫瘍、脳梗塞亜急性期などの可能性もあります。いずれも入院を含め、治療が必要な状態です。
脳MRI検査で異常がなくても正常に動かせない原因となるケースとして、神経変性疾患、心因性の発作、精神疾患、てんかん発作 等があります。
神経変性疾患には、多発性硬化症、筋萎縮性側索硬化症(ALS)多系統萎縮症、など様々なものがあります。いずれもより専門的な治療が必要になり関連施設含め治療可能な病院へ紹介することになります。症状が出たら早めの受診が必要です。
一過性脳虚血発作という脳梗塞の手前の状態では、むしろ脳梗塞として同様の入院治療の開始により脳梗塞への進行性悪化や再発を予防します。脳血管の根元である頚動脈狭窄症などが見つかることもあります。高血圧症、脂質異常症(高脂血症)、糖尿病などの生活習慣病が見つかることがあります。同時に治療を開始していく必要があります。脳梗塞、脳出血などの脳卒中は発症させない予防が一番であり、発症しても後遺症を最小限にととめ再発させないことが治療の中心になります。少しでも不安な症状がありましたら速やかな受診をお勧めします。 頭のけが
-
当院では大人、小児とも診察可能です。頭部打撲後の症状は様々で、どのようにけがをしたかで重症度も変わります。日常のけがの範囲では大きな音がした打撲でも、脳には異常がなく無事なケースは沢山あります。しかし打撲の程度によっては、痛みが続いたり気分が悪くなったりして不安になります。万一頭に出血していないかは検査をしないと確実には言えません。また非常に軽微な脳出血が起きても画像では判別不可能なこともあります。
頭部外傷の検査には、頭蓋骨と急性期の脳出血がわかりやすい頭部CTが有用ですが、CT検査は放射線量が通常レントゲンよりかなり多いため、特に子供さんでは軽症で不必要と判断されるケースでは推奨されていません。当院ではまず診察で問診を行い、外傷の状態を確認して、検査が必要なケースには頭部MRIと頭部レントゲン、頚椎レントゲンを組み合わせて行います。ただ特に乳幼児では安静をようするMRIが困難です。必要最低限の短時間で行いますがそれでも不可能なケースでは、レントゲンのみ、または問診と指導のみの場合もございます。海外ではMRI検査は高額で軽微な外傷ではまず施行されませんが、日本では保護者の不安と希望も考慮して判断させていただきます。検査や問診で異常のないか、心配が少ないことが確認できれば、その後の指導を行い、必要に応じて鎮痛薬などの処方を検討します。- 頭部外傷で起こりえる状態
-
脳しんとう、頭部外傷後症候群による頭痛、気分不良、皮下血腫(たんこぶ)
帽状腱膜下血腫(乳児)
外傷性頚部症候群(いわゆるむち打ち症)による頭痛、気分不良の持続、頚椎捻挫
頭蓋骨骨折、顔面骨骨折、頚椎骨折
急性硬膜下血腫、急性硬膜外血腫、慢性硬膜下血腫、外傷性くも膜下出血
脳挫傷(外傷性脳内出血)
頭部外傷後で心配のある方、自覚症状がある方は速やかな受診、検査をお勧めします。
けいれん・てんかん
-
- けいれん
-
けいれん(痙攣)は全身、または鱈だの一部の筋肉が自分の意思と関係なく収縮しふるえる症状です。けいれんの種類、原因は様々なものがあり、けいれんイコールてんかんではありません。
- 脳そのものが原因ではないけいれん
- 熱性けいれん(乳幼児)、筋疲労による筋肉の痙攣
極度の脱水や何らかの病状に伴う電解質異常、低血糖、肝不全、中毒性疾患、尿毒症、など
原因となる疾患が見つかればその治療が中心となります。 - 脳に原因がみつかるけいれん
- これらは症候性てんかんと呼ばれます。体の一部のけいれん(部分発作)から全身に広がり(二次性全般化)となり意識消失を伴うことがあります。
症候性てんかんを起こす疾患には、脳腫瘍、脳卒中後遺症(脳出血後・脳梗塞後・くも膜下出血後の損傷が原因)脳挫傷後遺症、感染症(脳炎・髄膜炎・脳炎などの後遺症)などがあります。治療は抗てんかん薬の内服を行います。7-8割の方は抗てんかん薬1種類の内服でけいれんを起こさない生活が可能になります。
- てんかん
-
てんかんは「脳の慢性疾患」と言われます。脳細胞は命令を電気活動によって伝えていきますが、脳神経細胞に突然発生する異常な電気活動による興奮が繰り返されると、突然手足が震える、白目を抜いて意識がなくなる、読んでも答えない、様子がおかしい、などの症状がおこりその形は様々です。意識がある場合、ない場合があります。乳幼児から老年期まで幅広く見られるもので、比較的有病率は高く100人人口がいれば0.5人から1人(つまり約1%弱)の割合で発症します。日本だと100万人の患者さんがいます。症候性てんかんは先に述べたように、脳に何らかの異常、障害があるケースですが、脳を検査しても異常がないものの多く、特発性てんかんと呼ばれます。これらの原因は不明であり、症状と発作の形、頻度、脳波所見などから、てんかんの種類を特定して、てんかん発作を起こさないか、頻度を下げて生活の質を落とさない投薬治療、生活指導を行います。
当院では、けいれん・てんかんの訴えに対して、初発なのか、これまでの経過から脳の検査を行います。脳波検査等が必要な場合は可能な病院を紹介します。後遺症がある、症候性てんかんがあるなどの患者さんでは、投薬治療を継続していきます。
脳腫瘍・脳動脈瘤と言われた
-
このような病名を指摘されると大変不安になります。それが実際に手術などの治療をした方がいいのか、経過観察で問題がないのかなどが診察の中心になります。治療に対してはガイドラインという物差しが一般的に当てはめられます。破裂の危険性が通常より高い脳動脈瘤等ではむしろ早期の治療を受けた方がいい場合もあります。一方定期検査であまり変化していかないものもあります。ご本人に性格によっても経過観察の心理状態は異なります。まずは気軽に受診しご相談いただく事をお勧めします。
他院の画像所見、所見を持参して意見のみをききたいという相談の場合は、セカンドオピニオンという自由診療扱いになります。通常診察より時間が必要でありお電話でのご予約をお願いします。
他院で病名を指摘されたが所見用紙のみである、ないしは脳ドックで所見の異常のみを指摘されたが説明を聞いていない、などでは当院での再検査をお勧めします。
脳卒中の後遺症がある
-
日本で脳卒中を発症する人は4-5人に1人と言われています。日本では過去には脳出血が多かったのですが、高血圧治療が進歩して塩分制限、食事指導、血圧管理の重要性が浸透し脳出血が随分減りました。現在脳卒中と言われる急性脳血管障害は脳梗塞が6割、脳出血3割、くも膜下出血が1割です。脳梗塞、脳出血は、ともに加齢、高血圧や脂質異常症といった生活習慣病、遺伝的な素因、様々な疾患など、予防できること、仕方の無いことなど様々です。不幸にして脳卒中を発症してしまった場合でも、再発予防が重要になります。
脳梗塞の場合の種類によって、いわゆる血液をさらさらにするという薬が必要です。
脳出血では血圧管理が重要です。他の生活習慣病や不整脈等の治療や予防が必要な場合も同時に行います。
脳卒中の後遺症では、日常生活には戻れても麻痺側のこわばりや痛み、しびれなどがのこって生活の質を起こしているケースも多くあります。なかなか特効薬はありませんが、少しでも元気を取り戻せるよう、生活指導や投薬、アドバイス、傾聴なども心理的に重要と感じます。
くも膜下出血は、その原因の8割以上が脳動脈瘤破裂によるものです。緊急手術を要する疾患で、現在でも3人に1人は死亡か寝たきりに近い後遺症が残る怖い病気です。くも膜下出血については健康な人でも危険な脳動脈瘤があれば発症リスクがあります。小さな脳動脈瘤はMRI検査が発達した日本では20人に1人程度はみつかると言われます。小さな物は危険も少なく経過観察が可能なことが多いものなので、正しく予防することが重要です。
当院では脳卒中再発の予防を可能な限り確実に行っていきます。定期的なMRI検査はもちろん、検査だけでは予防は不十分であり正しい投薬と生活指導を行って参ります。 脳ドックを受けたい
-
脳ドックは自覚症状のない方の脳の健康診断で、健康保険が適応されない自費診療になります。主には脳動脈瘤の早期発見、脳血管の閉塞、狭窄症の発見、隠れ脳梗塞の発見と進行の予防、脳腫瘍の発見、などが中心です。
自覚症状のない方でもできるだけ気軽に受けて頂けるように、他での人間ドックや健康診断を受けているという想定で、まずはシンプルに脳MRI・MRA・頚部MRAを開始します。このメニューは今後のご要望に応じて追加、変更も検討して参ります。なお、御自身では脳ドックと思われていても、自覚症状から健康保険が適応できるケースも多くございますので、不明な点は一度お問い合わせください。
運転業務上等でMRI検診が必要な方の脳ドックも行います。必要な検査項目が当院で可能かどうかなどはお問い合わせにて承ります。企業担当者の方のご相談も承りますのでお問い合わせください。
脳ドックは予約が必要です。ホームページやお電話での予約を承ります。
脳ドックはMRI検査です。MRIは被爆の心配はなく何回でも可能で安全な検査ですが、強い磁気装置であり検査前の注意事項がございます。脳神経外科診療案内のMRI検査の欄をご一読頂きますようよろしくお願いします。 脳卒中予防 生活習慣病管理
-
日本で脳卒中を発症する人は4-5人に1人と言われています。脳卒中の内訳は脳梗塞が6割、脳出血3割、くも膜下出血が1割です。加齢、遺伝性、先天性など、誰しも避けられないものは仕方ありませんが、脳卒中の予防としてできることの代表が血圧管理です。脂質異常症(悪玉コレステロール高値)は健康診断による採血でわかります。高血圧や脂質異常症を早期に発見し、食餌療法や生活改善でも十分でないケースでは、投薬による治療が望まれます。このことは脳卒中発症リスクを大幅に下げます。脳卒中は残念ながらひとたび発症すると治りません。後遺症は軽い運動障害やしびれ、話しづらさなど、自立できる軽症のものから、重度介護を必要とする症状まで様々です。やはり発症前の予防が一番重要です。
当院では、すでに脳卒中後遺症がある方の再発予防だけでなく、発症しないために生活習慣病管理が非常に大切にします。現在の脳の状態と、健康状態を早期に把握し、必要な指導や投薬開始と継続を行っていきます。私が医師になった20年以上前はまだ脳神経外科の外来は大病院にしかなく、ここではこのような生活習慣病予防は困難でした。現在は一般内科もかなり専門分化しており、脳神経外科・脳神経内科では、このような生活習慣病治療と継続を、特に脳卒中予防の観点から進めます。
一方、脳卒中の1割に当たるくも膜下出血は、その原因の8割以上が脳動脈瘤破裂によるものです。緊急手術を要する疾患で、現在でも3人に1人は死亡か寝たきりに近い後遺症が残る怖い病気です。くも膜下出血については健康な人でも危険な脳動脈瘤があれば発症リスクがあります。小さな脳動脈瘤はMRI検査が発達した日本では20人に1人程度はみつかると言われます。小さな物は危険も少なく経過観察が可能なことが多いものなので、正しく予防することが重要です。
当院では脳卒中の発症予防、再発予防を可能な限り確実に行っていきます。定期的なMRI検査はもちろん、検査だけでは予防は不十分であり正しい投薬と生活指導を行って参ります。
診察時間
Consultation hour
脳神経外科 |
月 | 火 | 水 | 木 | 金 | 土 | 日 | ||
|---|---|---|---|---|---|---|---|---|---|
|
|||||||||
|
|||||||||
|
※1 | ||||||||
|
休診日:水曜午後、土曜午後、日曜、祝日 ※1 火曜日午後は受付17:00まで、終了は17:30です。 |
|||||||||
MRI検査
MRI scan
- MRI(磁気共鳴画像診断:Magnetic Resonance Imaging)は強力な磁気と電波を用いて脳、脊髄などの中枢神経、
体内の臓器や血管などの断層画像を抽出する検査で、特に脳神経外科領域では病気の早期発見に非常に有用です。 - MRIはCTと違って放射線検査ではありませんので、被爆することはありません。従って何回とっても人体には無害です。
- MRIは磁力が金属に反応するため、はずせない体内金属がある場合は検査できないことがあります。
また少量の金属が磁力と反応して熱を帯びることがあるため火傷のリスクがあります。このため検査前に注意事項があります。 - 検査上人体に影響はなくても歯科インプラントの影響で目的画像が乱れる可能性もあります。
- 頭部、頚椎の撮影では検査着に着替える必要はありませんが、検査の部位にかかわらずベルトやブラジャーなど
金属の付いたものは外す必要があります。 - 胸部以下の撮影では検査着に着替える必要があります。
MRI検査に関する注意事項
Precautions for an MRI scan
次に該当する人は検査が受けられないか、または条件付き撮影と限定されている場合があります。該当する場合は事前にご相談下さい。
- 体内金属の埋め込み治療を受けた方
- 妊娠初期(16週未満)、妊娠の可能性がある人
- 磁石式・金属製インプラントなどの義歯、歯科インプラント
- 心臓ペースメーカー
- 埋め込み型除細動器
- 古い脳動脈瘤(25年以上前)の脳動脈瘤クリップ手術手術などで金属が体内にあると言われている人
- 血管内ステントやフィルター挿入術の直後
- 人工内耳
- 子宮内避妊具(銅を使用した器具)
- 刺青(タトゥー)のある人
- その他体内金属
-
検査前に外す必要があるもの
交通系ICカード・クレジットカード・時計・入れ歯・補聴器・イヤホン・ブラジャーなど金属の付いた下着・ヒートテックなどの機能性下着、
遠赤外線下着・使い捨てカイロ・湿布。磁気治療器具(エレキバンやネックレス)・アクセサリー類・ネイル・金属の付くカツラ・
ヘアーピン・マニキュア・カラーコンタクト・他金属が付属するものすべて - マスカラ・アイライン・アイブロウ・アイシャドウ 等のお化粧は落として下さい。
- マニキュア・ジェルネイルは落として下さい。
- 閉所恐怖症(事前にご相談下さい。多くの方は内服等で対応出来ることが多いです。)
- 造影検査は必ず事前の予約と、4時間前からの絶食、事前の採血で腎機能障害の有無の確認などが必要です。
造影剤使用による副作用リスクがあり問診と別途承諾書が必要です。 - MRI検査問診票・同意書 ダウンロード >
来院後でも記入可能です。MRI検査の施行は診察後に判断しますが、事前にダウンロード、プリントアウトして記載した物をお持ち頂けるとスムーズです。
診療の流れ
Flow of medical examination
主に初診の場合
- 受付
-
初診の場合は脳神経外科問診票を記載頂きます。
WEB問診を利用する、またはホームページから問診票をダウンロード、印刷して記入してきていただくと時間が短縮できます。
ただ当日来院後に記入されても問題ありません。 - 診察
-
問診結果を照らし合わせて、症状の確認、神経学的検査など必要な診察を行います。
- 検査(MRI・レントゲン撮影・採血、血圧脈波など)
-
初診の場合は重大な疾患の可能性否定のため多くの場合でMRI検査が必要です。
また他院で撮影されていても期間が空いている、情報がはっきりしないなどで必要と判断される場合は検査をお勧めします。
MRIの撮影範囲、内容は、症状に合わせて組み合わせます。1回で脳を含めて全ての箇所を撮影することはできません。
できるだけ短時間で撮影を行い、多くの方の待ち時間や予約外でも検査を受けて頂けるように努力致します。 - 診断結果説明
-
MRI・レントゲン撮影・採血の結果を説明します。必要に応じて頸動脈エコー等を追加で行います。
採血結果は翌日以降になりますので、次回来院時に説明させて頂きます。 - 指導、投薬
-
結果をもとに診断と治療方針の決定、投薬の判断、生活指導を行います。
- 次回予約判断
-
次回のご予約を判断させて頂きます。
MRIなど、検査を受ける場合の来院から会計終了までの在院時間は約1時間から3時間程度 かかります。
MRI検査自体は10分から15分程度で終了できますが、初診受付、診察、検査前後の準備、検査結果の技師による画像作成と診察室への転送、医師による読影判断と結果説明、会計を合わせると、どうしてもお時間を要します。あらかじめご了承をお願いします。
診察開始1番目の方で、約1時間、以降は1時間半から長いと3時間程度の在院時間になります。お時間に余裕を持ってご来院ください。待ち時間が長くなる場合は状況に応じて当日午後や後日の結果説明も対応します。この場合は受付までお声かけをお願いします。
再診の場合
- 受付
-
問診票の記入は必要ありません。
- 診察
-
薬の効果、症状の変化をうかがいます。
- 定期的な検査
-
生活習慣病等が見つかった場合などは定期的な受診、投薬の継続が必要です。
必要に応じて6ヶ月から年1回程度のMRIもフォローさせて頂きます。
脳神経外科・脳外科って何をする科?
What does neurosurgery do?
- 通称、脳外科と言われますが、実際には脳神経外科といって、脳・脊髄(この二つが中枢神経)・末梢神経を専門とする科で、
外科医の目を持った脳・神経専門の総合スペシャリストです。病院では手術治療を専門としていますが、脳卒中や頭痛など手術を
必要としない患者さんも多く診察しています。 - まだまだ全国には少ない脳神経外科クリニックですが、多くは救急医療、脳神経外科手術を総合病院、専門病院で努めてきた
脳神経外科医が、後遺症の残る病気には予防が大切であるという意識と、クリニックでも初めから専門医による診察を希望される
世の中ニーズに合わせて開設されていると考えています。 - 私も長年、総合病院、専門病院で多くの患者さんの治療、手術、救急治療、外来診療を手がけてきました。
この経験を元に、少しでも脳神経外科受診のハードルを下げてちょっとした不安でも受診しやすい、検査の受けやすいクリニックを
開設させて頂きました。
院長が前職の西宮協立脳神経外科病院脳神経外科部長時代に広報誌に書いた記事です。
検索表示される回数が大変多く好評な記事でしたのでぜひ下記リンクをご覧下さい。
アクセス
Access
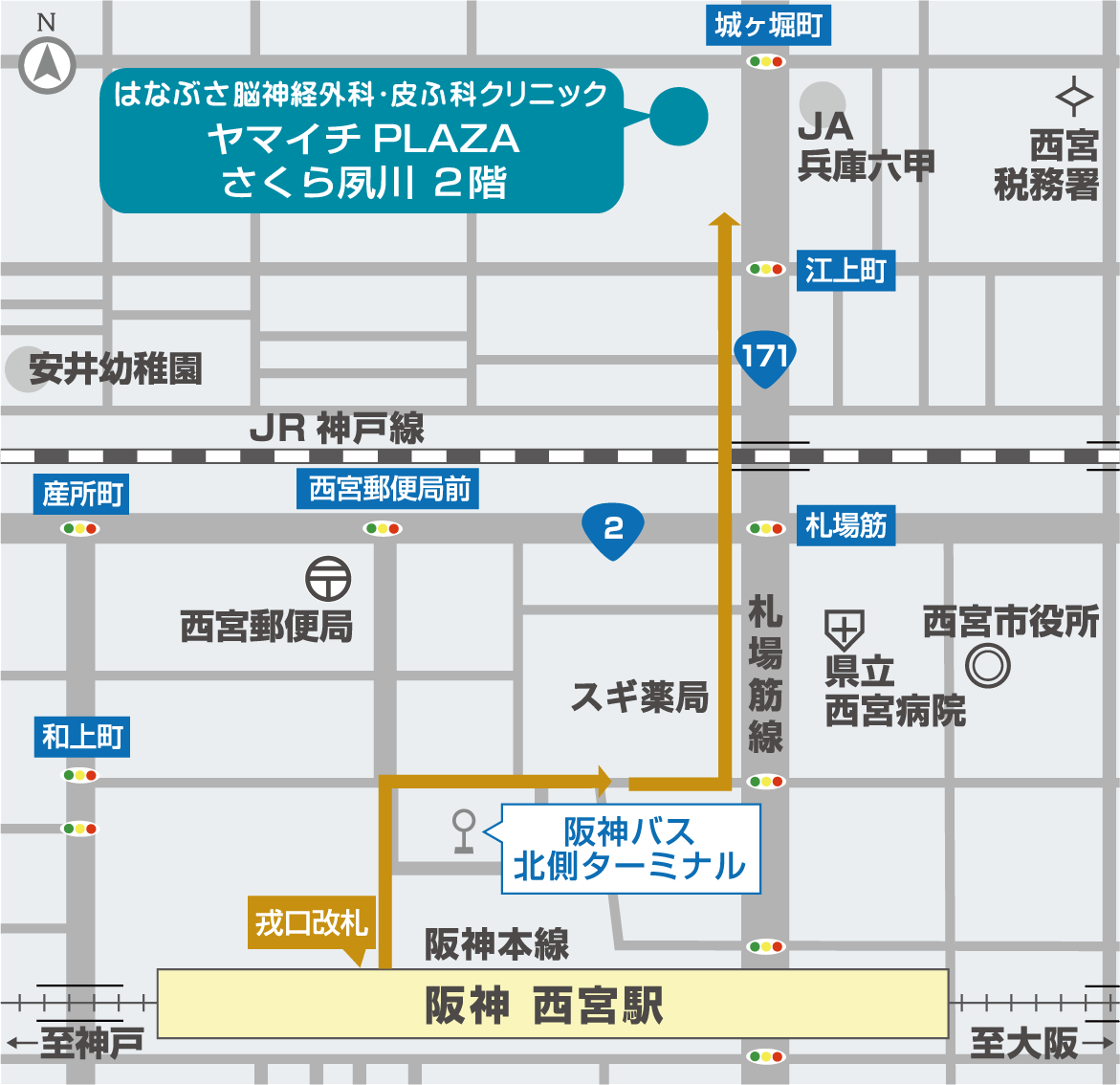
〒662-0043 兵庫県西宮市常磐町1-27 ヤマイチPLAZA さくら夙川 2階
-
スーパーマルハチ さくら夙川店の2階
スーパーマルハチさくら夙川店共用駐車場40台
(※クリニック利用で2時間無料) -
- 札場筋北側 国道171号線沿い西側
- 阪神西宮駅より北へ徒歩7分
-
-
電車でお越しの方
戎 口改札からのルート阪神西宮駅(
戎 口改札)を出て、階段・エスカレーターを下り、
右方向へ出ると阪神バス北側ターミナルが見えますので、
バスターミナルを右方向へ歩くとすぐに札場筋線に出ます。
札場筋を左折し、北方向へまっすぐ直進して頂くと
左手に当院がございます。(徒歩 約7分)
-
-
-
-
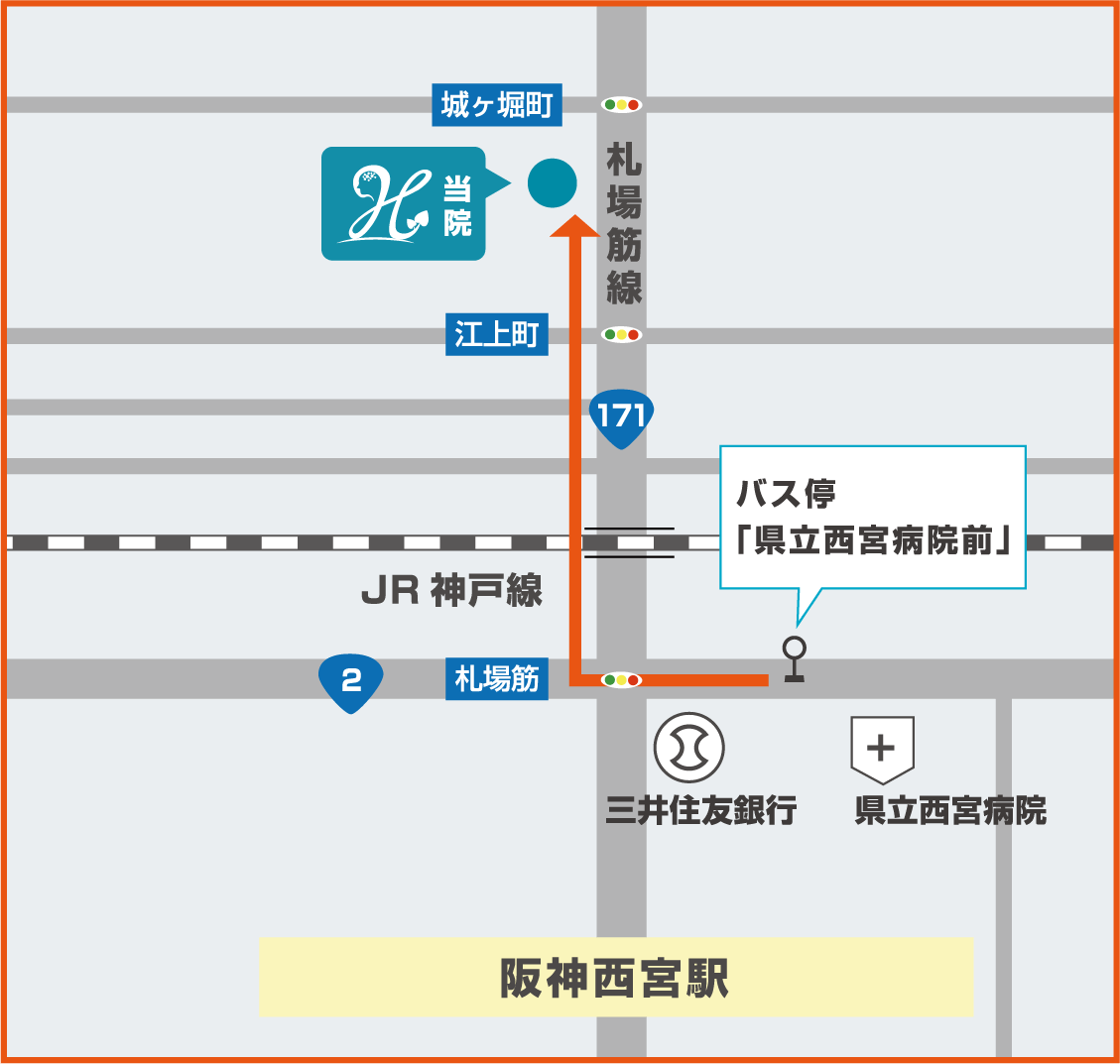
バスをご利用の方
- 国道2号線沿い、県立西宮病院前バス停より徒歩4分
-
-
-
-
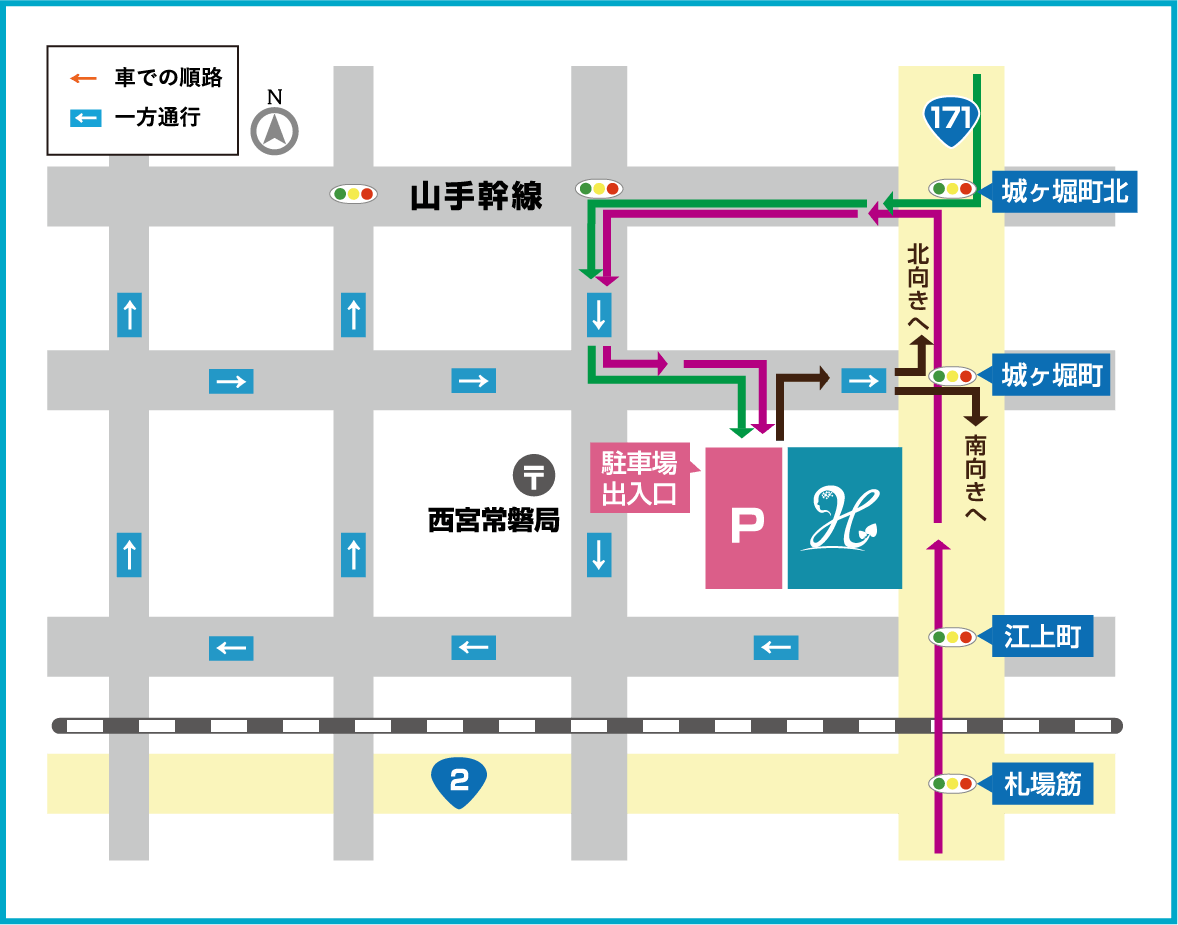
お車でお越しの方
駐車場(建物3階、立体駐車場)へのご案内国道171号線 南側からお越しの場合(城ヶ堀町北を左折ルート)
当院を左手に通り過ぎ『城ヶ堀町北』交差点を左折し、山手幹線に入り直進します。
一本目を左折、次を左折で右手に駐車場入り口がございます。国道171号線 北側からお越しの場合
『城ヶ堀町北』交差点を右折し、山手幹線に入り直進します。
一本目を左折、次を左折で右手に駐車場入り口がございます。出口出口は全て右折(東向き一方通行)、国道171号線を左折で北向きへ、
右折で南向きにいけます。 -
-














